Jose Manuel Sánchez
Psicologo del Deporte y Fisioterapeuta
Profesor Master de Alto Rendimiento del F.C.Barcelona
www.recuperadoresdeportivos.es
jose@recuperadoresdeportivos.es
“ El proceso de individuación conlleva a un incremento del intelecto y la creatividad,favoreciendo la madurez personal y profesional .El actual modelo de trabajo interdisciplinar merma la creatividad individual y favorece la dependencia pasiva de los profesionales de la salud. Esto último, no deja de ser un tipo de neurosis interpersonal (...)” Sánchez,JM;2004.
El músculo Tensor de la Fascia Lata (TFL) se localiza en la región anterolateral del muslo.Es un músculo aplanado y delgado que se origina en la porción anterior de la cresta iliaca inmediatamente lateral a las Espinas Iliacas Anterosuperior (EIAS).También toma origen en la aponeurosis glútea que cubre el gluteo medio.Sus fibras se dirigen oblicuamente en sentido caudal y dorsal hasta insertarse en el tracto iliotibial y cóndilo lateral del fémur.Algunas de sus fibras envían expansiones a la porción lateral de la rótula y la tibia.
El TFL es un músculo importante en la estática y como estabilizador lateral y colaborador en la transmisión de fuerzas al fémur,y en la bipedestación.Se encarga de realizar la abducción y la rotación medial de la cadera y está inervado por un ramo proveniente del nervio gluteo superior.
Al realizar actividades como correr,existe un movimiento constante de la banda iliotibial sobre el cóndilo lateral,lo cual puede irritar la bolsa que se halla por debajo de la banda iliotibial.
El paciente tendrá dolor específico en la zona lateral de la rodilla,en la región de la prominencia del cóndilo lateral del fémur.Cuando este dolor es agudo pueden apreciarse crepitaciones subfasciales.El diagnóstico diferencial incluye la patología del compartimento lateral de la rodilla, especialmente las lesiones del menisco externo.En el último caso,la sensibilidad al tacto a menudo se concentra en el recubrimiento articular lateral,mientras que en el caso del sdme. de fricción del tracto iliotibial ,el punto de máxima sensibilidad a la palpación es más proximal.
Este punto de conflicto entre el tracto iliotibial y el cóndilo lateral se provoca con los movimientos repetitivos de flexión/extensión de la rodilla.En flexión,la bandeleta se encuentra localizada en la parte posterior del cóndilo,mientras que en extensión se situa en la parte anterior.A 30º de flexión de rodilla la bandeleta está en contacto íntimo con la cúpula del cóndilo externo.La mayor incidencia de esta lesión se dá en deportistas del sexo masculino practicantes de carrera de fondo ,ciclismo y alpinismo.
La clínica se caracteriza por la presencia de dolor en el compartimento lateral de la rodilla de aparición progresiva durante el transcurso de la carrera y que obliga a parar al deportista.La prueba de Ober y Ober modificado nos puede dar positivo en deportistas con una retracción o acortamiento del músculo del TFL.Para evaluar el dolor utilizamos el signo de Noble y el test de Renne.Hemos de fijarnos si sus extremidades inferiores tienen la misma longitud,tanto si se trata de discrepancias anatómicas reales,como de diferencias funcionales en la longitud de las extremidades,tal y como sucede al correr siempre en la misma dirección por el lateral de la carretera,con lo cual la longitud de las piernas queda desnivelada debido a la irregularidad de la superficie.
Fisiopatología:
La tirantez excesiva de la bandeleta iliotibial asociado a un movimiento cíclico de flexo-extensión de la rodilla puede dar lugar a la aparición de un proceso de degeneración por microtraumatismo repetitivos.En una primera fase, el tejido puede cursar con una respuesta inflamatoria,pero siendo ésta de poca importancia en cuanto a signos y síntomas.De tal manera,que el deportista seguirá compitiendo sin prestar atención al proceso lesivo de la bandeleta.
La respuesta cíclica isquémica producida en los vasos proximales al cóndilo lateral dará lugar a la aparición de una hipervascularización e hipercelularidad.Signos caraterísticos de un ambiente hipóxico en la matriz extracelular.Los neovasos carecen de funciones fisiológicas debido a que su capa interna o íntima es inmadura y por lo tanto carente de poder fluir sangre a través de ellos.Los fibroblastos excitados por la fricción mecánica favorecen la síntesis de colágeno tipo III.Este tipo de colágeno inmaduro asociado a la degradación de la sustancia mixoide,adquiere una forma de malla creando un anillo fibrótico en el foco de la lesión.El aporte sanguíneo necesario para la reparación,se verá restringido por la presencia de fibrosis.La fascia a ser una unidad única y funcional reaccionará mediante la creación de nódulos fibróticos palpables a lo largo del TFL.
A medida que se cronifica la lesión,la región degenerada por la hipoxia e isquemia cíclica,adquiere una morfología fibrótica y crepitante por la producción de un exudado mixoide atrapado en la malla fibrótica.Por otra parte,es normal la presencia de una bursitis subyacente a la bandeleta iliotibial por encima de la cúpula del cóndilo lateral.
Desde la visión fisiopatológica podemos considerar que ante los microtraumatismos repetitivos de fricción, la respuesta de reparación cicatrizal del tejido se ve menguada.Dando lugar a la aparición clínica del sdme.de fricción de la bandeleta iliotibial . El sdme.de fricción del tracto iliotibial no lo podemos considerar un proceso inflamatorio cuando sobrepasa las tres semanas de evolución.Sería por otra parte incorrecto denominarle “fasciosis” a pesar de la degradación del tejido colágeno y degeneración mixoide de la sustancia fundamental.Considero más realista y correcto denominarle “fracaso de la reparación cicatrizal” . Recordemos que el tejido conjuntivo se encuentra en contínua destrucción y recomposición,como consecuencia de los microtraumatismos repetitivos a los que se ve sometido.Si respetamos el tiempo de reparación y en unas condiciones homeostásicas óptimas el proceso de reparación o sustitución del tejido se verá beneficiado.Si por otra parte el tiempo de reparación es mínimo,no dará tiempo suficiente para su regeneración aeróbica,de tal forma,que las células tendrán que recurrir a un metabolismo anaeróbico o glicolítico para poder cubrir sus necesidades biológicas.La secreción de productos de desecho del metabolismo anaeróbico al espacio extracelular modificará el ph del medio favoreciendo la destrucción de las fibras de colágeno y los elementos reparativos de la sustancia fundamental.Las señales de activación y mitogénesis celular se verán alteradas de tal forma,que los fibroblastos serán incapaces de restituir los elementos de la matriz.Los vasos sanguíneos atrapados periféricamente al núcleo fibrótico serán incapaces de proporcionar los nutrientes y oxígeno a las células.La necrosis celular favorecerá el aumento degenerativo del foco.Esta cascada de acontecimientos provocará una parálisis en el proceso de reparación cicatrizal del tejido dañado.El tratamiento con AINES después de 3 semanas de cronificación no sólo no tendrá ningún efecto terapéutico sino que contribuirá a reducir la “precaria “ respuesta fagocitaria de los leucocitos y macrófagos.Sólo podemos pensar en una alternativa terapeutica,realmente eficaz, y será poder provocar una respuesta inflamatoria específica en el foco de lesión para permitir activar los mecanismos de regeneración.
La isquemia cíclica intermitente producida en el foco de la lesión,favorece la liberación de factores de crecimiento neural,activando los mecanismos de neuroplasticidad presináptica de las ramos nociceptivos.Podemos observar clínicamente,que la liberación de estos factores neurales no sólo actúan “in situ”,sino que activan la proliferación de las terminaciones nerviosas libres de la rama recurrente del nervio peroneo.Esto podría explicar,porque la mayoría de los deportistas con sdme. de fricción de la bandeleta iliotibial refieren dolor en la región externa e infrarotuliana de la rodilla.
Tratamiento:
Si el deportista se presenta en una fase aguda, el tratamiento consistirá básicamente en la administración de AINES e infiltración local de corticoesteroides,asociado a técnicas de fisioterapia.Si la sintomatología no desaparece en un período de tres semanas,insistir con administración de AINES y corticoesteroides no solamente abocará al fracaso sino que favorecerá el proceso de degradación del tejido conjuntivo.
La mayoría de los deportistas que se presentan en nuestra clínica se encuentran en un período avanzado de la patología (> 6 meses).El estudio ecográfico nos dá muestra de imágenes de engrosamiento de la bandeleta y con signos hipoecogénicos característicos de un proceso de degradación de la matriz extracelular y desorganización de las fibras de colágeno.Un estudio más detallado inmunohistoquimico nos relevará la presencia de alteraciones celulares,con signos hipóxicos y deterioro de las organelas oxidativas,exceso de vacuolas lipidicas y alteración del funcionamiento normofisiológico del núcleo y las mitocondrias.
El objetivo del tratamiento del sdme.de fricción de la bandeleta iliotibial debe ir encaminado a reconstruir las propiedades biológicas y biomecánicas del tejido.
Electrólisis Percutánea Intratisular (EPI):
La aplicación de la EPI en el foco de la lesión provocará una reacción química en el tejido diana,favoreciendo la irritación y destrucción del tejido fibrosado (Fig.1) .El efecto es inmediato y por lo tanto los elementos de la respuesta inflamatoria harán acto de presencia de forma inmediata.Los primeros en acudir al foco de la lesión serán los neutrófilos realizando los primeros avances de fagocitosis de los elementos y sustancias extrañas provocadas por la EPI. Al cabo de unas horas lo macrófagos seguirán realizando la función de fagocitosis ,y a la vez liberando factores de crecimiento necesarios para activar la proliferación de fibroblastos y de síntesis de colágeno y elementos de la sustancia fundamental (Fig.2).
La irritación yatrogénica producida por la EPI provocará un aumento del riego sanguíneo en el foco de la lesión,los nuevos capilares bordearán toda la región sin encontrarse ningún obstáculo,ya que la malla fibrótica ha quedado destruida (Fig.3) .La angiogénesis producida por la irritación y destrucción del tejido, aportará los nutrientes y oxígeno necesario para reestablecer el metabolismo aeróbico de los fibroblastos.La acción alcalizante de la aguja catódica modificará el ph ácido permitiendo que los elementos proteicos de la sustancia fundamental puedan vehiculizar con normalidad los nutrientes necesarios para las células.
Pasado los tres primeros días y si las condiciones extracelulares siguen siendo óptimas, los fibroblastos empiezan su proceso de síntesis de colágeno y elementos de la sustancia fundamental.En un principio habrá mayor proporción de colágeno tipo III que de tipo I.Siendo este último el elemento constituyente de la bandeleta iliotibial,por tener mayor resistencia y tensión mecánica.Si creamos un estímulo elecétrico desde la fase precoz del tratamiento favoreceremos la maduración del tejido de colágeno tipo III a tipo I (Fig.4) .
Para garantizar una terapia activa precoz, es necesario habernos asegurado de que se ha producido una destrucción de los botones presináticos nociceptivos.El paciente notará una gran mejoría sintomática después de los seis días de la intervención con la EPI.Cuando el dolor desaparece nos indica que el proceso de reparación del tejido es excelente y por lo tanto sólo tenemos que mejorar las cualidades biomecánicas de la bandeleta iliotibial.
FIGURAS
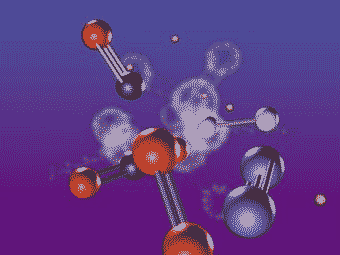
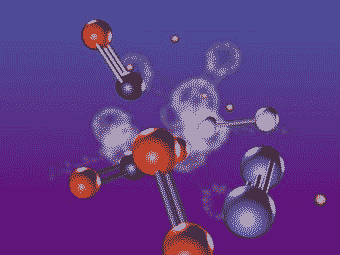
Fig.1 Durante la EPI se produce una disociación de los elementos constituyentes de la molécula de agua y la de cloruro de sodio.Dos moléculas de sal y dos moléculas de agua se reagrupan en una molécula de gas hidrògeno (H2) ,una molécula de gas cloro (Cl2) y dos moléculas de hidróxido de sodio (NaOH).El hidróxido de sodio destruye el tejido fibrótico favoreciendo la respuesta inflamatoria.
( pincha en la imagen para ampliar )
Fig.2 : Aplicación de la EPI en la regíón proximal a la inserción de la bandeleta iliotibial.La introducción de la solución salina garantiza la mayor concentración de hidróxido de sodio.
( pincha en la imagen para ampliar )
Fig.3: La introdución de solución salina en el compartimento externo,garantiza el aumento de concentración de hidróxido de sodio.El tejido al estar deshidratado necesitamos hidratarlo con solución salina para garantizar el efecto terapeútico de la EPI con menor tiempo de tratamiento.
( pincha en la imagen para ampliar )
Fig.4: La microregeneración percutánea favorece la activación de la proteina integrina transmembrana que activará a segundos mensajeros como adenil-ciclasa y a la actina unida a la membrana nuclear del fibroblasto.La activación de esta útima, provoca una aceleración de la síntesis de elementos de la matriz extracelular.
